Гемолитическая болезнь новорожденных
Содержание
1. Эритроцитарная система антигенов.
2. Система резус-фактор. Что такое резус-конфликт.
3. Формы и симптомы гемолитической болезни новорожденных (ГБН).
7. Что усугубляет появление ГБН.
8. Диспансеризация ребёнка, перенесшего ГБН.
Статьи на похожие темы
1. Резус-конфликт при беременности. Правила использования антирезусного иммуноглобулина.
2. Что такое билирубин непрямой, прямой, общий. Билирубин прямой повышен – что это значит?
3. Ретикулоциты – норма и обозначение в анализах.Гемолитическая болезнь новорожденных – это врождённая болезнь младенца или плода, которая развивается из-за резусной или групповой несовместимости крови матери и новорожденного (плода) по эритроцитарной системе антигенов.
Эритроцитарная система антигенов
На поверхности эритроцитов разных людей находятся специфичные белки-антигены. Известно более 700 эритроцитарных антигенов. Многие из них встречаются очень редко. Практическое значение имеют антигены системы резус-фактор и АВ0.
Система резус-фактор и резус конфликт
К антигенам системы резус-фактора относят D- C- c- E- e-антигены. Самый важный из них D–антиген, известный больше как резус-фактор (Rh).
- У 85% людей эритроциты несут на себе D-антиген – резус положительный (Rh+).
- У 15% населения D-антигена на эритроцитах нет – резус отрицательный (Rh-).
В случае беременности резус-отрицательной матери от резус-положительного отца есть 50% вероятности зачатия резус-положительного ребёнка. Резус-положительные эритроциты плода, попадая в кровь резус-отрицательной матери, принимаются материнской иммунной системой, как чужеродные и вызывают продукцию антирезусных антител. Если беременность первая, то количество (титр) этих антител невелик и резус-конфликт не происходит. Но иммунная система матери уже информирована (сенсибилизирована) и при повторной встрече с резус-антигеном (резус-положительным эритроцитом плода) она ответит массивной продукцией антирезусных антител, которые проникнут в кровь плода, свяжутся с резус-D-антигеном эритроцитов плода и разрушат как его, так и несущий его эритроцит.
Разрушение антителами матери эритроцитов плода с выходом из них гемоглобина называется гемолизом. Клинические проявления этого патологического процесса называют гемолитической болезнью новорожденных.
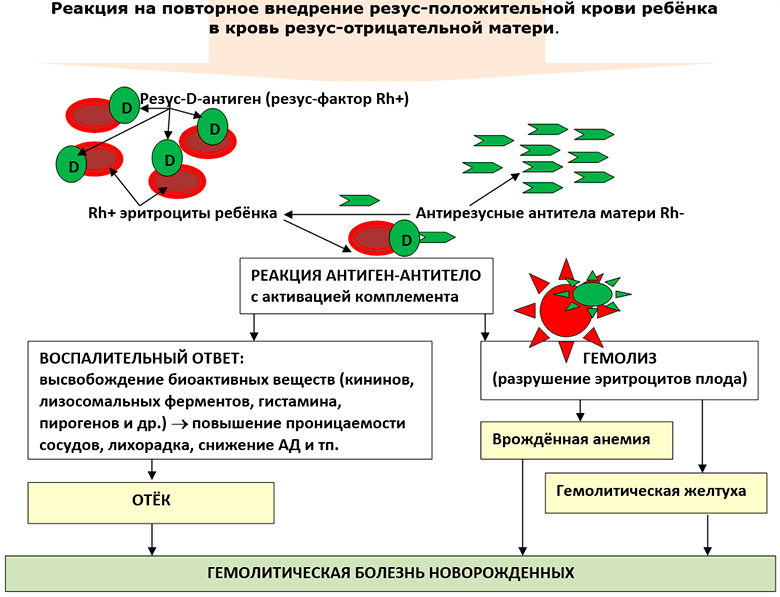
Формы гемолитической болезни новорожденных
/деление условно, чаще наблюдаются смешанные формы/1. Внутриутробная смерть плода.
Смерть наступает из-за выраженной гемолитической анемии и отёка тканей плода (водянка плода).
2. Отёчная.
Цитотоксины повреждают ткани плода, провоцируют общий врождённый отёк плода. Как следствие — мертворождение или смерть ребёнка в первые часы после родов.
Симптомы:
- — кожа очень бледная, с желтушным оттенком;
- — отмечается отёк кожи, подкожной клетчатки и внутренних органов;
- — резко выражена анемия;
- — анемия и отёки вызывают сердечно-сосудистую недостаточность, от которой и погибает ребёнок.
3. Анемическая.
Частота: 10-20%.
Врождённая анемия наиболее выражена к концу первой и началу второй недели жизни.
Симптомы:
- — резкая бледность кожи младенца («мраморная бледность», «белизна лилии»;
- — желтушность незначительная или отсутствует;
- — печень и селезёнка увеличены;
- — систолические шумы в сердце;
- — лихорадка;
- — в крови: нарастающая анемия, ретикулоцитоз (до 50% и выше), СОЭ увеличена, лейкоцитоз, иногда тромбоцитопения (синдром Эванса);
- — проба Кумбса (обнаруживает антитела на эритроцитах): положительна (80-90%).
4. Желтушная.
Частота – 90%.
Желтуха обусловлена высокой продукцией токсичного неконъюгированного (непрямого) билирубина – продукта распада гемоглобина из разрушенных эритроцитов.
При значительном гемолизе и большой концентрации сывороточного билирубина высок риск повреждения ЦНС из-за отложения билирубина в клетках головного мозга (ядерная желтуха) с развитием билирубиновой энцефалопатии.
При врождённой желтухе:
- — желтушность кожных покровов наблюдается уже при рождении;
- — умеренное увеличение печени и селезёнки.
При постнатальной желтухе:
- – характерная окраска кожи, склер появляется на первые-вторые сутки после рождения и на четвёртые сутки достигает максимума;
- — в моче: уробилиноген (продукт распада билирубина) повышен, моча светлая;
- — кал: тёмный из-за высокого содержания в нём билирубина и стеркобилина.
- — в крови: билирубин повышен за счёт неконъюгированной фракции; клинические признаки гемолитической анемии.
Без эффективного лечения и нарастания билирубина к концу первой недели жизни состояние ребёнка ухудшается, проявляются неврологические признаки ядерной желтухи:
- — ребёнок вялый;
- — плохо сосёт грудь, срыгивает;
- — появляется одышка, нарушение сердечного ритма, приступы частого патологического зевания.
Затем возникают:
- — беспокойство, гипертонус;
- — запрокидывание головы назад;
- — выбухание родничка;
- — судороги;
- — глазодвигательные нарушения: глаза широко раскрыты, глазные яблоки плавают;
- — гипертермия.
На 3-4 неделе жизни может наступать период мнимого благополучия и сглаживание неврологических симптомов. Позднее появляются остаточные явления ядерной желтухи:
- — ДЦП;
- — глухота;
- — парезы;
- — задержка речевого и психомоторного развития.
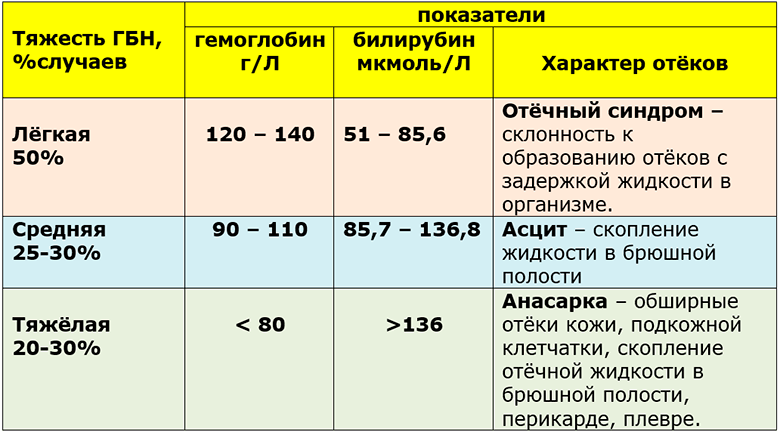
Тяжесть гемолитической болезни новорожденных (ГБН)
Зависит от:
- — количества антирезусных антител, проникших в кровь младенца;
- — проницаемости плаценты;
- — длительности действия антител на плод;
- — реакции самого плода на повреждающее воздействие антител.
Лечение гемолитической болезни новорожденных
Индивидуально для каждого новорожденного, зависит от степени тяжести и сочетания форм ГБН.
Консервативное лечение:
- — стероидные гормоны;
- — препараты, стабилизирующие клеточные мембраны;
- — витамины;
- — гемостатики;
- — желчегонные и активирующие внутрипечёночное конъюгирование непрямого билирубина средства;
- — детоксикационная терапия;
- — физиотерапия.
Оперативное лечение:
- — Гемосорбция.
- — Плазмоферез.
- — Обменное переливание крови, при котором резус-положительная кровь ребёнка с антирезусными антителами матери замещается одногруппной резус-отрицательной кровью. Если тяжёлый резус-конфликт выявлен у развивающегося плода – возможно внутриматочное переливание крови, начиная с 18-й недели беременности.
Профилактика гемолитической болезни новорожденных
1. Женщинам с резус-отрицательной кровью не рекомендуется делать аборт при первой беременности.
2. У всех беременных женщин, наблюдающихся в консультации, определяют групповую и резус принадлежность крови будущей матери и отца ребёнка.
3. Женщин с отрицательным резусом берут на особый учёт, выясняют: были ли ранее переливания донорской крови, аборты, выкидыши, рождение детей с ГБН, мёртворождение.
4. Ежемесячно определяется титр антирезусных антител в крови матери, проводится непрямая проба Кумбса.
5. Все резус-отрицательные матери впервые беременные резус-положительным плодом должны получать антирезусный иммуноглобулин на 28 – 34-й неделях беременности и в первые 3-е суток после родов или аборта (выкидыша). Иммуноглобулин разрушает резус-положительные эритроциты плода прежде, чем наступает иммунный ответ и предупреждает формирование собственных антирезусных антител в организме матери.
6. УЗИ-маниторинг плода на протяжении всей беременности.
7. При нарастании титра антирезусных антител проводится индивидуальное специфическое лечение.
8. Современные средства профилактики ГБН:
- — подсадка кожного лоскута мужа беременной женщине;
- — введение лимфоцитов мужа.
Факторы, усугубляющие риск развития гемолитической болезни новорожденных
1. Аборты (выкидыши), травмы живота во время беременности резус-отрицательной матери.
2. Вторая и последующие беременности, роды резус-положительного плода резус-отрицательной матерью.
3. Переливание крови в анамнезе матери, также пересадка тканей (органов).
4. Случаи ГБН у предыдущих детей.
Диспансеризация ребёнка, перенесшего ГБН
1. Постоянное наблюдение терапевтом, лечение и/или реабилитация анемии, поражения печени.
2. Наблюдение у невролога. Лечение и/или реабилитация энцефалопатии.
3. Консультация иммунолога.
4. Прививка БЦЖ – не ранее, чем через 3 мес. после болезни.
Что такое система АВ0
Групповая принадлежность крови человека зависит от наследования двух эритроцитарных антигенов – А и В.
0 (I) группа крови — ПЕРВАЯ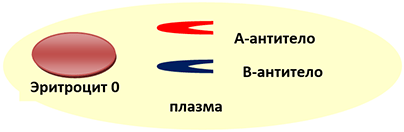
Эритроцит 0(I) группы крови не несёт на своей поверхности антигенов А и В. Но в сыворотке первой группы крови уже с рождения есть А- и В-антитела.
А (II) группа крови — ВТОРАЯ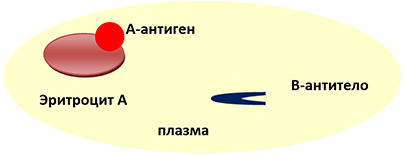
Эритроцит А(II) группы крови несёт на себе А-антиген, в плазме с рождения есть В-антитела.
В(III) группа крови — ТРЕТЬЯ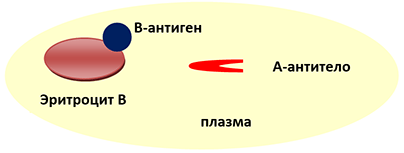
Эритроцит В(III) группы крови несёт на себе В-антиген, в плазме с рождения есть А-антитела.
АВ(IV) группа крови – ЧЕТВЁРТАЯ
Эритроцит АВ(IV) группы крови несёт на себе А- и В-антиген. Антител в плазме крови нет.
Гемолитическая болезнь новорожденных по системе АВ0 возникает при несовместимости крови матери и ребёнка по группам. Чаще всего:
Мать – группа крови 0(I)
Плод – группа крови А(II) или В(III).
Распространённость конфликта по системе АВ0: 5-6 из 1000 новорожденных.
А- и В-антитела не проникают через плацентарный барьер и при нормальном течении беременности не контактируют с эритроцитами плода.
Если всё же такое проникновение произошло, то гемолитическая болезнь у родившегося ребёнка протекает намного легче, чем при резус-конфликте и не имеет фатальных последствий.
Гемолитическая болезнь новорожденных и другие антигены эритроцитов.
Есть и другие эритроцитарные антигены, которые могут вызвать ГБН.
— Из группы антигенов Kell : К-антиген.
— Из группы антигенов Duffy: Fy-антигены.
— Из группы антигенов Kidd: Jk-антигены.
Симптомы гемолитической болезни новорожденных при несовместимости по этим системам, как правило, ещё менее тяжёлые, чем при конфликте по системе АВ0.
Современные технологии позволяют выявлять типичные и нетипичные антитела в плазме матери, способные спровоцировать гемолитическую болезнь у новорожденных, уже на ранних сроках беременности.



Комментариев нет